脳卒中
その血管が“詰まる”、あるいは“破れる”病気を総称して、脳卒中といいます。
ここでは、脳卒中の様々な症状や治療、原因や予防法までを解説します。
脳卒中とは
脳の血管障害、脳卒中
脳卒中はすばやい診断、すばやい治療が大事です。特に太い血管が詰まる重症の脳梗塞の場合だと、治療が3~4分遅れるごとに予後の良い患者さんが1%ずつ少なくなるといわれています。1分でも早く治療を開始することで、血流を再開通させるまでの時間をいかに短縮するかが大事です。
また、患者さんを見ただけでは疾病の見分けがつきにくいため、まずは早く診断をつけ、素早く治療につなげることが重要であり、そのためにはさまざまな連携が必要になります。
搬送前から多職種で連携
当院では医師だけでなく、看護師や放射線技師などの多職種でチームを組んで、1分でも早い治療の開始をめざしています。
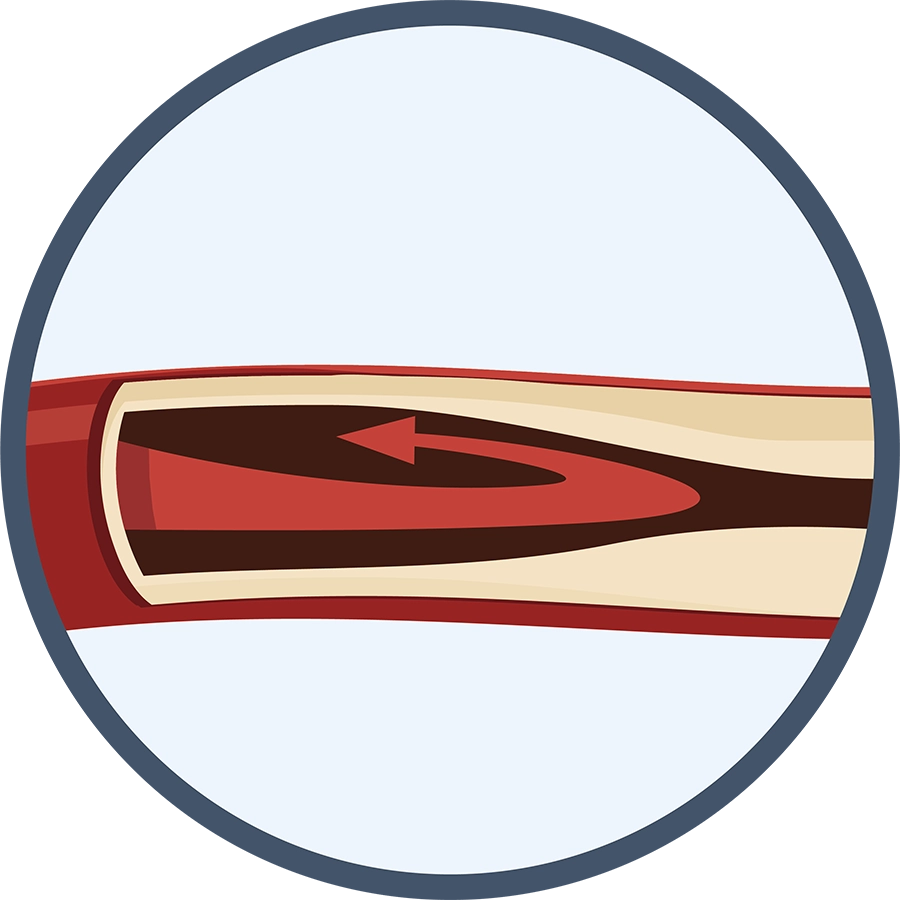
ラクナ梗塞
脳の深部にある細い血管が詰まることで発症。小さな範囲の梗塞で生命にかかわることはありませんが、錘体路とよばれる運動神経の通り道に発症することが多く、麻痺の程度が重くなることも多くあります。内服と点滴による治療が中心となります。

アテローム血栓性脳梗塞
比較的太い脳血管が動脈硬化によって狭くなり、そこに血栓ができて血管が詰まることで発症。比較的広範囲に脳梗塞が生じたり、発症後数日間は症状が不安定になることがあります。発症早期には血栓回収療法が適応となる場合があり、その後の再発予防は内服と点滴での治療となりますが、狭窄や閉塞している血管によっては、慢性期にバイパス手術やカテーテルによる血管形成術をおこなうこともあります。
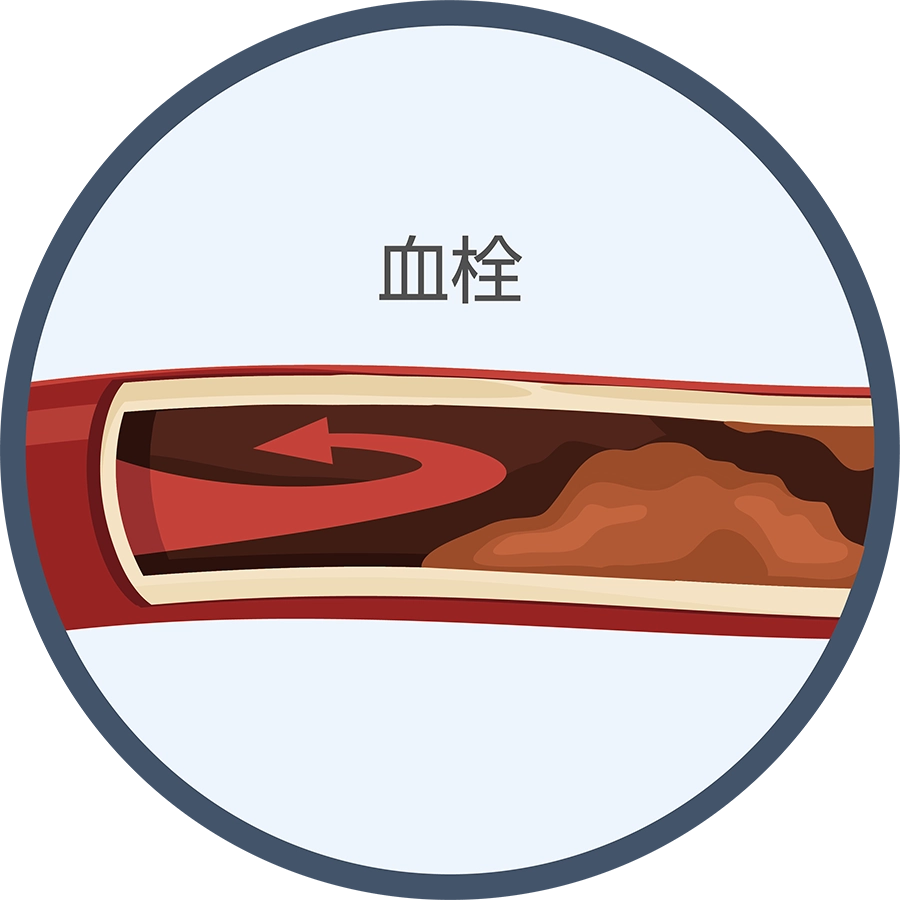
心原性脳塞栓症
不整脈(心房細動)によって心臓にできた血栓が、脳血管に流れて詰まることで発症。広範囲の脳梗塞となることが多いのが特徴です。アテローム血栓性脳梗塞と同様、発症早期には血栓回収療法が適応となる場合があり、その後の再発予防は内服と点滴での治療となります。

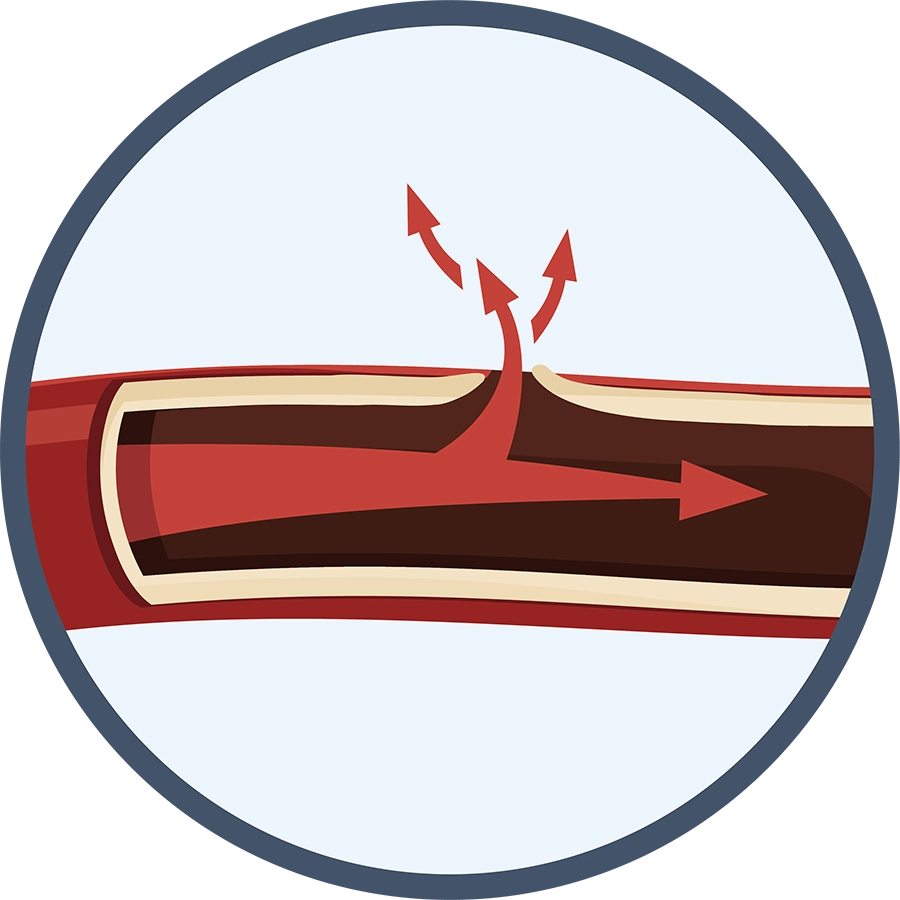
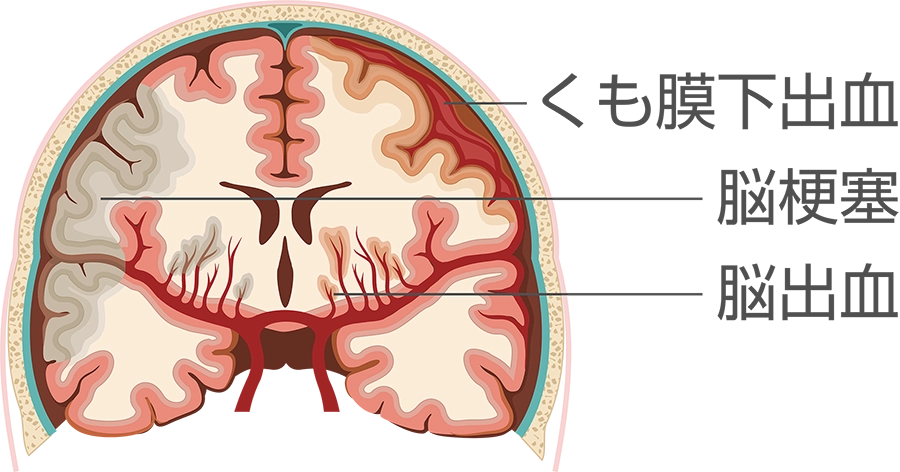
脳出血
細い脳血管がもろくなり、破れて出血します。
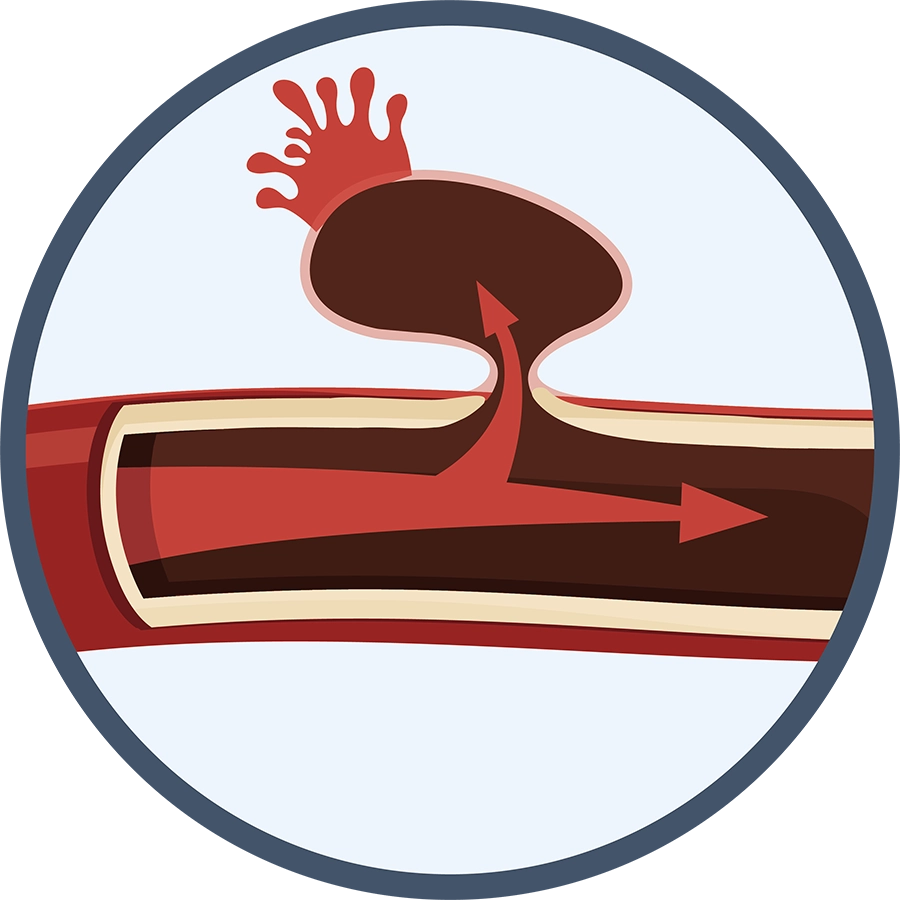
くも膜下出血
脳血管にできたコブ(脳動脈瘤)が破裂し、脳の表面にあるくも膜の内側に出血します。
脳梗塞
原因は動脈硬化と心房細動
救急車を呼ぶべき前兆の合言葉、FAST

顔のまひ
腕のまひ

うまく話せない

発症時刻
- Face(顔)
顔面の片側の口角だけが下がってしまう、よだれがどちらかの口角から垂れてしまうなど - Arm(腕)
片側の腕だけ力が入らない・持ち上げられない(片麻痺) - Speech(言葉)
しゃべれない、ろれつが回らないなど - Time(時間)
脳卒中(特に脳梗塞)は“時間との戦い”のため、発症からの経過時間が重要
これらの症状があった場合は、なるべく早く救急車を呼んでください。
一時的な症状は、前兆の可能性も
脳梗塞の治療
“溶かす”治療である血栓溶解療法(t-PA療法)では、t-PAという血栓溶解薬を使って血栓を溶かします。点滴から投与するため、細い血管が詰まった場合にも使用できますが、発症から4.5時間以内の使用という時間的な制約や、副作用の観点から投与できない場合もあります。また、そもそもこの薬だけでは血流の再開通が難しい場合もあります。
そういった場合は、カテーテルを用いて詰まっている血栓を取り除く、血栓回収療法という外科的治療をおこないます。
“取り除く”治療である血栓回収療法では、まず足の付け根(鼠径部)などからカテーテルと呼ばれる細い管を入れ、血管内を通して脳の血栓まで持っていきます。そこからステントレトリーバー(金属の網)の網目に血栓を絡めて、原因となる血栓を取り除いて血流を再開させます。治療に要する時間は平均1時間程度、治療による傷が小さく術後の回復も早い低侵襲治療で、ほとんどの場合が局所麻酔での治療となります。
適応時間が発症から8時間以内※4と比較的長く、8時間を過ぎていても患者さんによっては適応となる場合があります。太い血管が詰まっている場合はほとんどが重症ですので、適応のある患者さんには積極的に血栓回収療法をおこないます。また、内科的治療では再開通が困難であった血栓も除去できる場合があるため、注目されている治療法といえます。
これらの治療法の中から、患者さんひとりひとりの状況を把握し、最適な方法を判断していきます。
ステントによる血栓回収療法
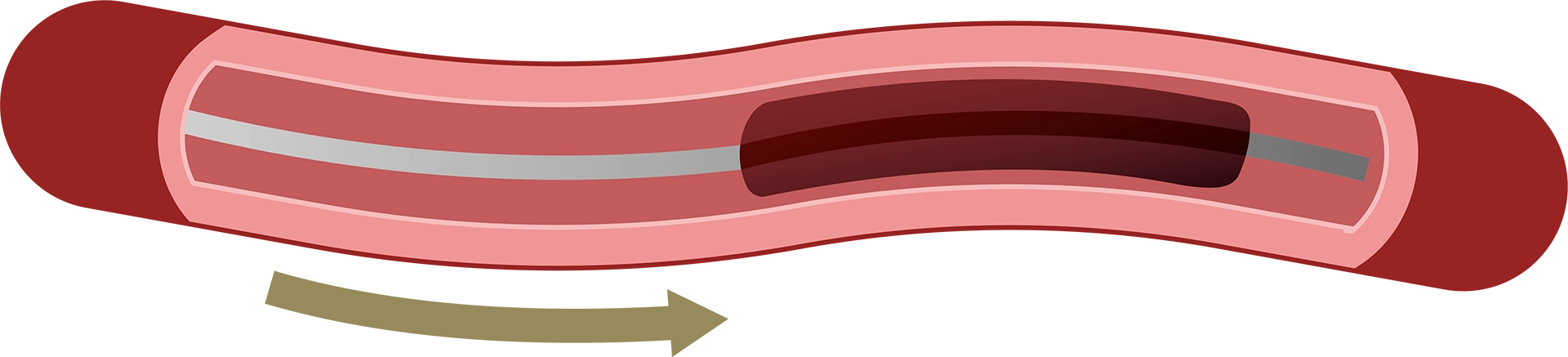
①足の付け根などの太い血管からカテーテルを挿入します。血管の中を通しながら、カテーテルの先端につけられたステント(金属の網)を患部の血栓まで運びます。
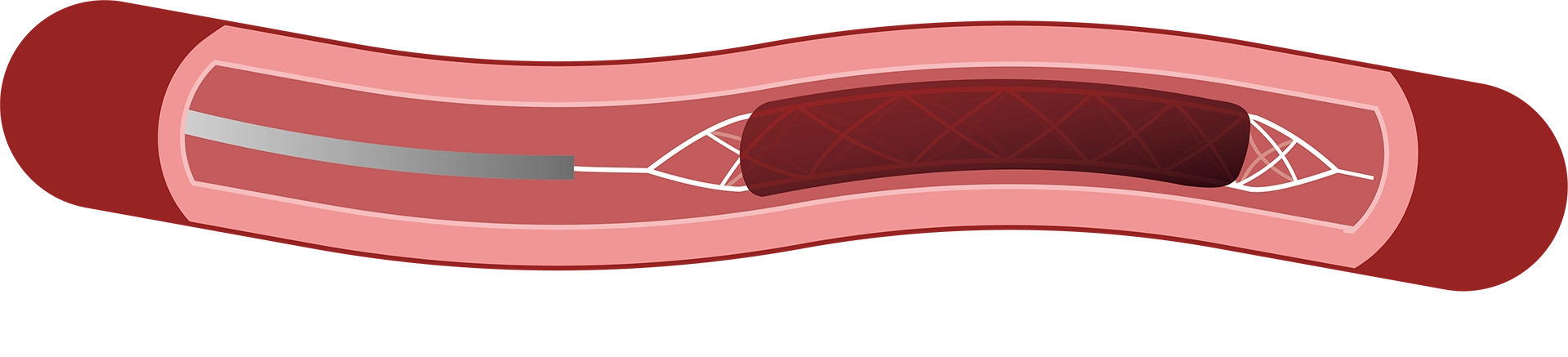
②カテーテルが血栓を貫通したことを確認し、血栓の中側からステントを広げます。網状のステントが拡張することで、血栓とステントを充分に密着させます。
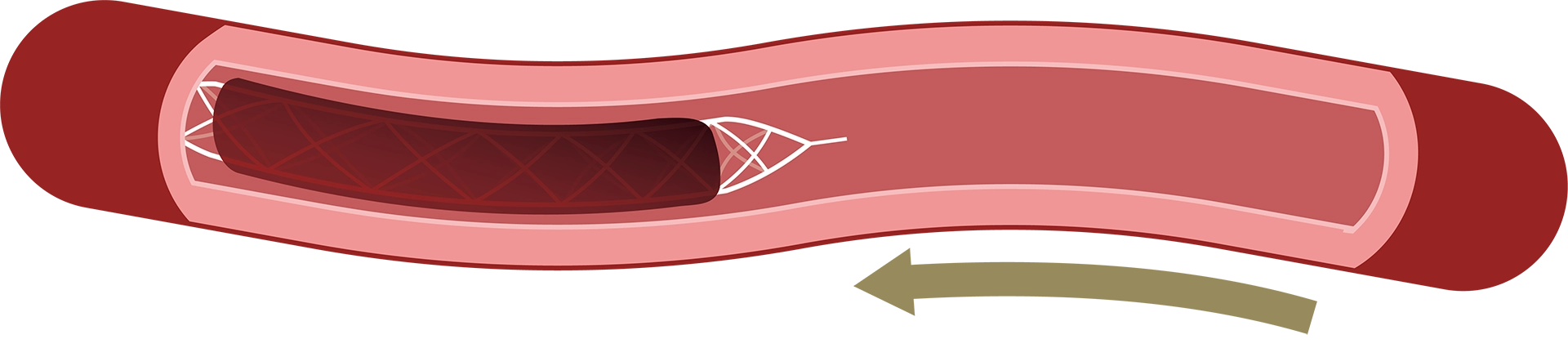
③絡みついた血栓とともに、ステントを体外に回収します。
吸引ポンプによる血栓回収療法
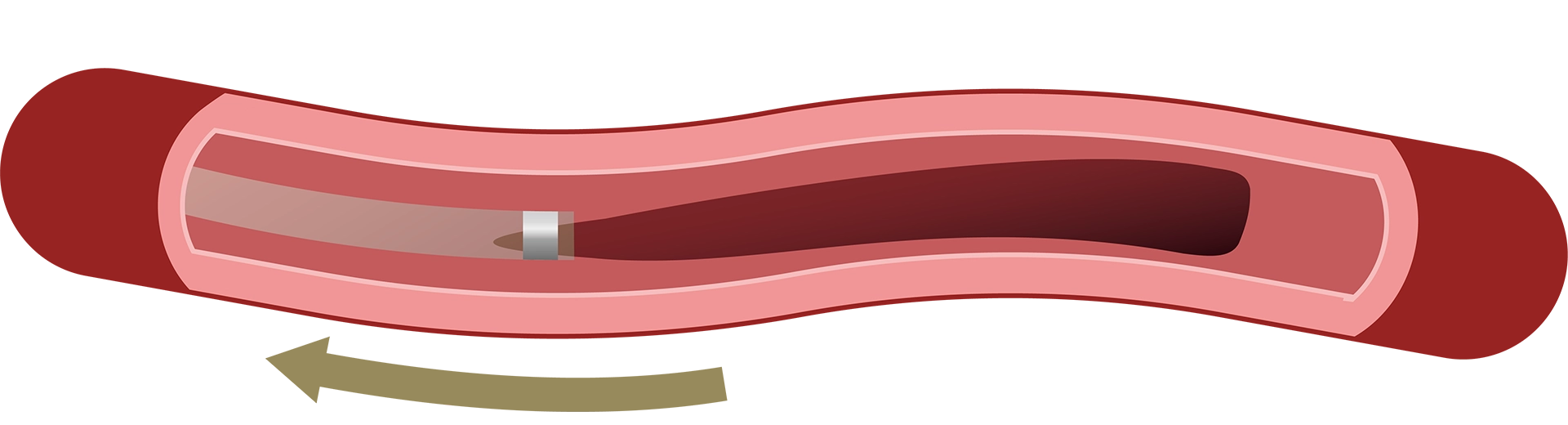
頸動脈ステント留置術
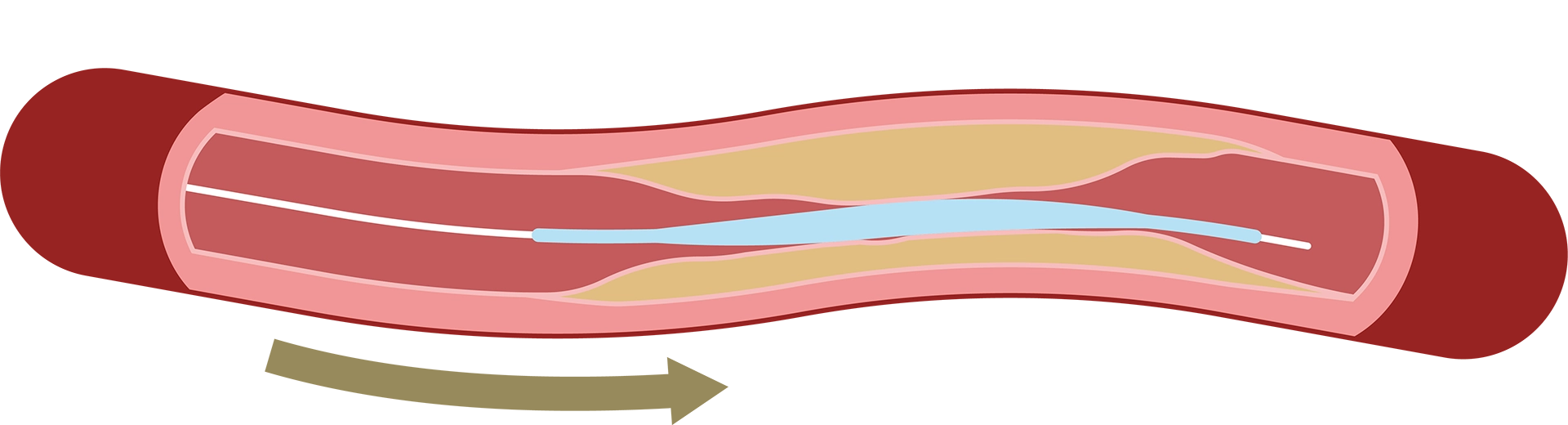
①足の付け根などの太い血管からカテーテルを挿入し、患部である首の血管まで進めていきます。
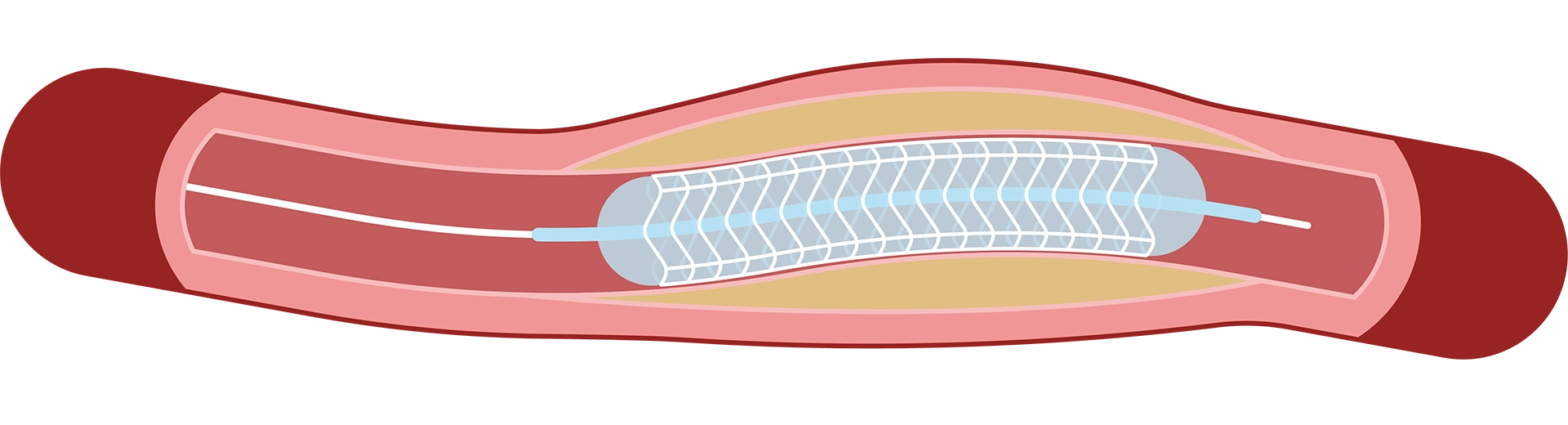
②バルーンを用いて細くなった血管を広げます。
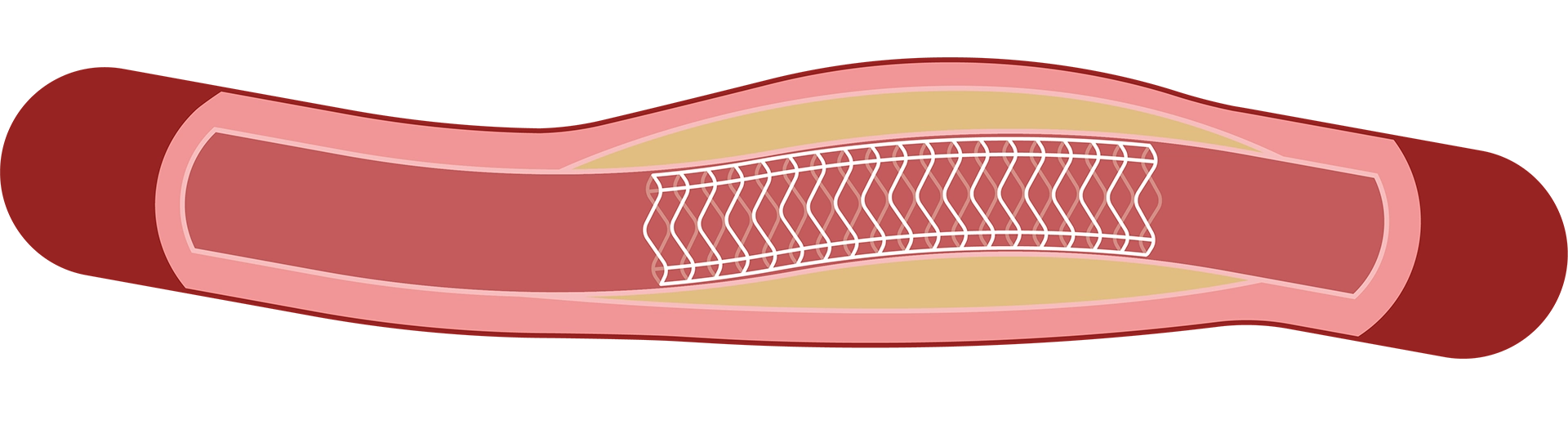
③ステントを留置して、カテーテルを回収します。
脳出血
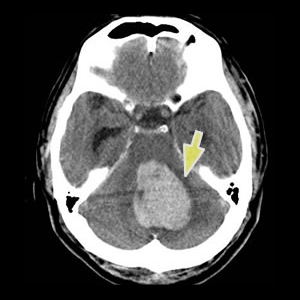
脳出血のCT画像
最大の危険因子、高血圧
脳出血の治療
また生命にはかかわらないものの、比較的血腫が大きい場合は、早期の離床を目的に発症から数日後に定位血腫除去術をおこなうことがあります。特殊な金属性のフレームを装着して頭蓋骨に約1.5cmの穴をあけて、そこから血腫まで針をすすめて吸引します。
脳出血に対して後遺症をなくすような治療はいまだになく、一度発症すると損傷した脳は回復しませんので、予防(日常の血圧管理)が重要になります。
くも膜下出血
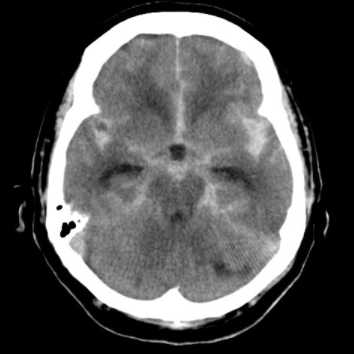
くも膜下出血のCT画像
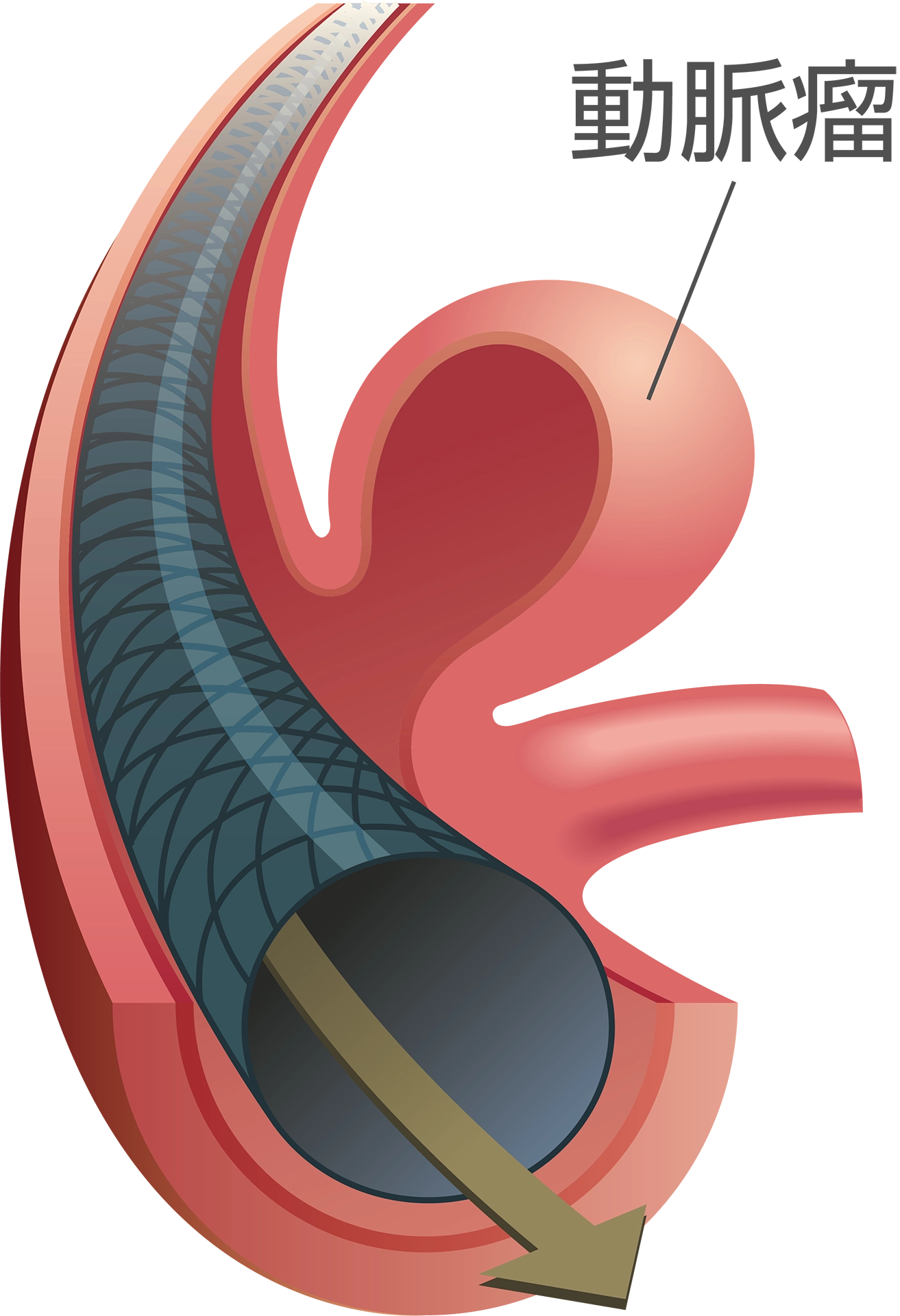
特徴は突発する激しい頭痛で、ハンマーで殴られたようにその瞬間で一気に痛くなる頭痛がくも膜下出血の典型的な症状です。多くの場合、脳動脈瘤の破裂が原因となり、血管の一部が水風船のようにぷくっと膨らんでしまったもの=“動脈瘤”が突然破裂して発症します。
くも膜下出血は、加齢とともに発症率が増加しますが、脳出血と比べると若年でも発症するのが特徴です。また日本人は諸外国と比べ、発症率が高いことも知られています。
未破裂動脈瘤
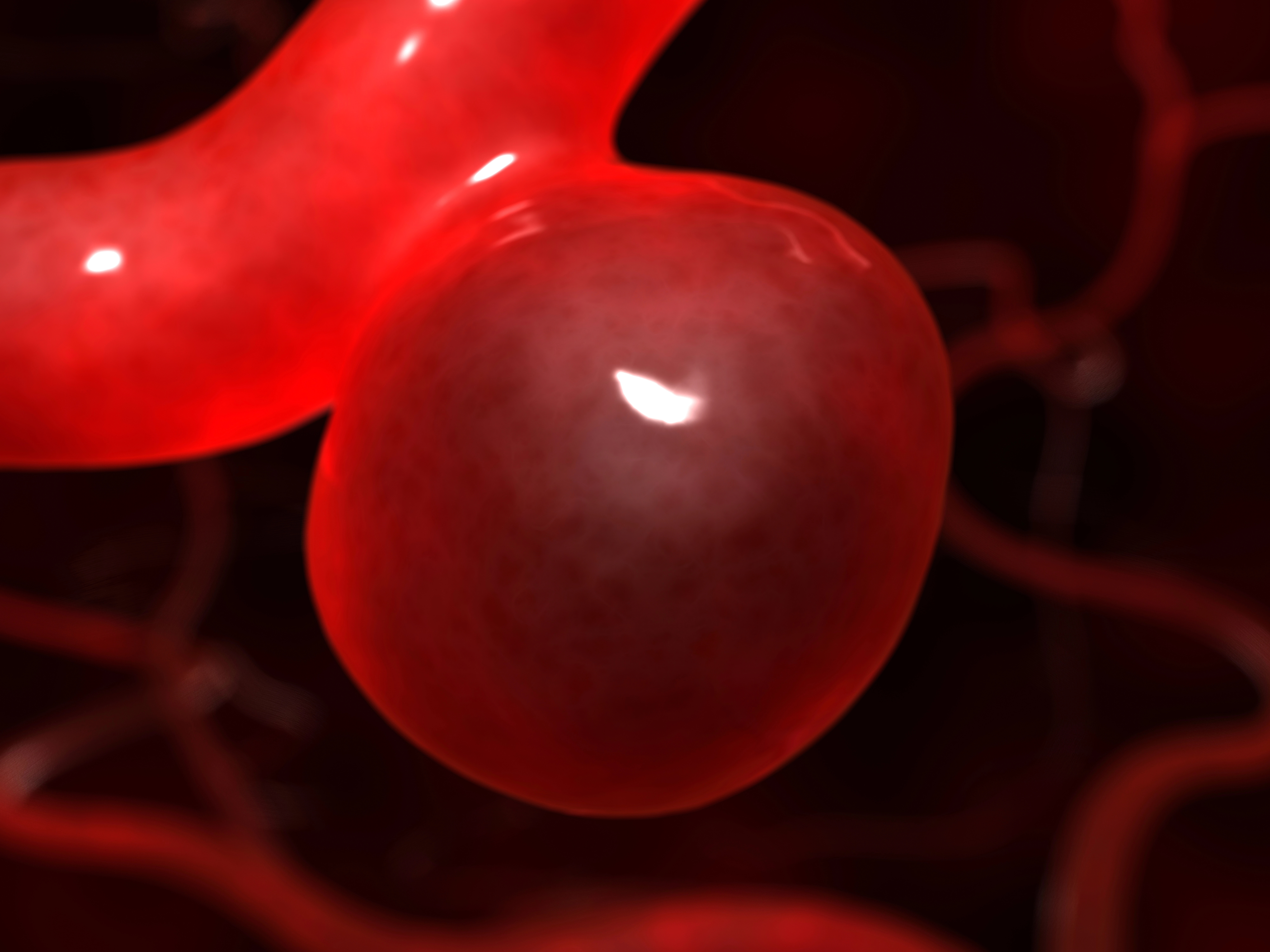
未破裂動脈瘤がある=“将来くも膜下出血を発症する危険性がある”ということですが、必ずしもすべての方がくも膜下出血を発症するわけではありません。動脈瘤はその大きさ、できた場所、形のいびつさによって危険性・発症率に違いがあるといわれており、これらはMRI検査だけでは判断できない場合もあるため、そういった際にはより詳しい検査を別途おこないます。
また、脳動脈瘤の発生頻度は一般成人で2~4%程度ですが、一親等の血縁者がくも膜下出血を呈した場合には4~7倍になります。未破裂動脈瘤といっても、患者さんひとりひとりで状況は異なるため、脳神経外科を受診し、よく相談されることが大切です。
くも膜下出血の治療
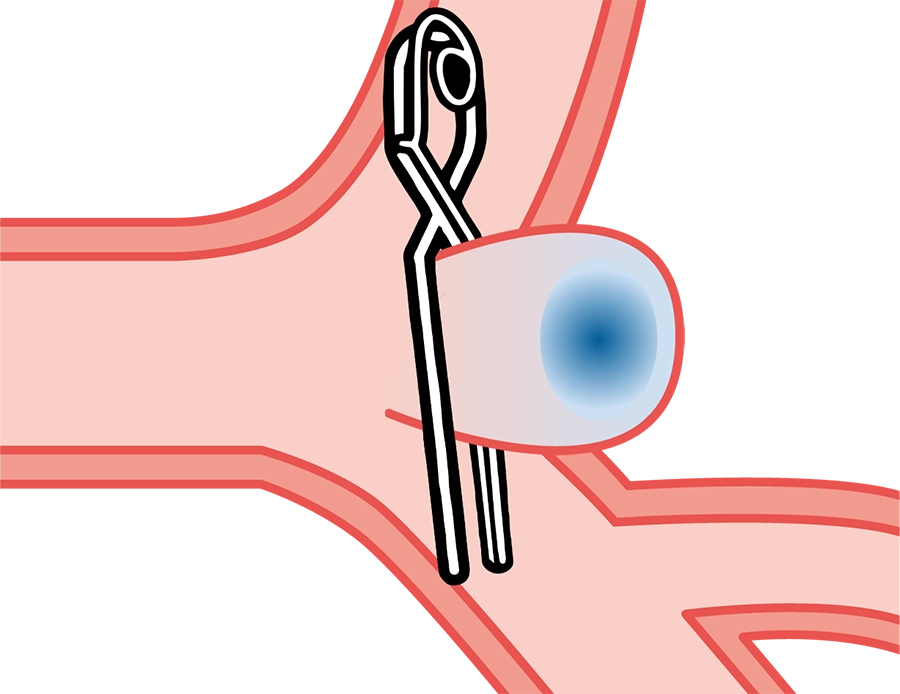
クリッピング術
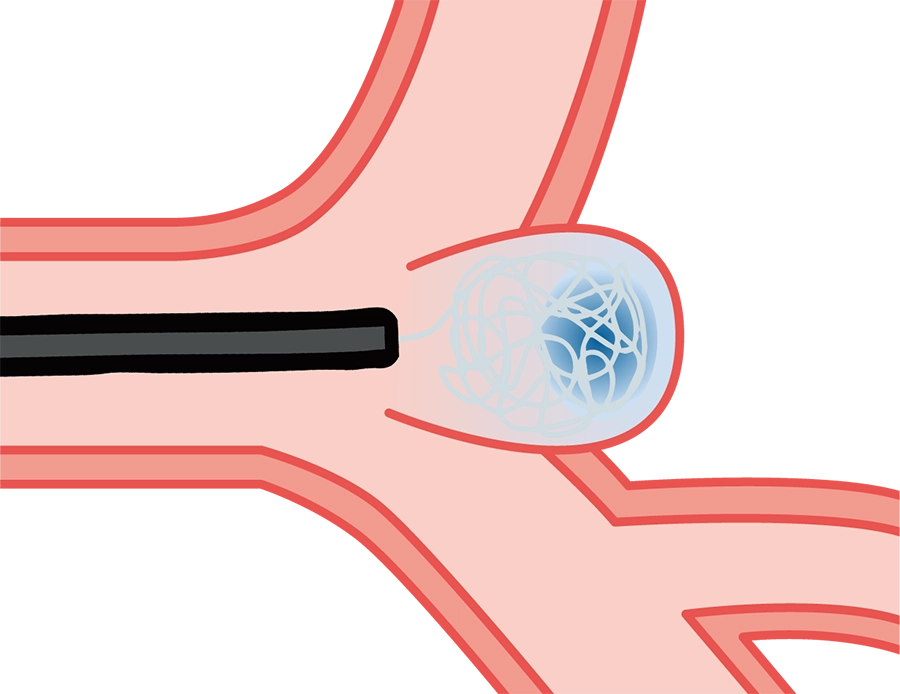
コイル塞栓術

WEB(SL型)

①ワイドネック分岐部脳動脈瘤

②脳動脈瘤内にWEBを留置
カテーテルを通じて、動脈瘤の中へWEBを押し出すと拡張。動脈瘤の入口部分を覆うようにWEBを置くことで、動脈瘤の中に血液が入り込まないようにします。これによって動脈瘤内の血液が淀んでゆっくりと血栓化し、入口部分が閉塞されるため、一度閉塞された場合は再発するリスクが低いといわれています。
また、動脈瘤以外の正常な血管にステントを留置しないために血栓症が起こりにくく、治療後には血栓症を防ぐための内服も必要ありません。
フローダイバーターステントは、通常のステントと比べて網目が細かくなっており、カテーテルを通じて動脈瘤の入口部分(ネック)を覆うようにステントを置くことで、動脈瘤の中に血液が入り込まないようにします。WEBと同様、動脈瘤内の血液が血栓化し、入口部分が閉塞された場合は再発するリスクが低いといわれています。
動脈瘤に直接触れないため、血管を傷つけることがなく、動脈瘤の中に金属を入れることもないため、手術中に動脈瘤が破裂するリスクを抑えることができます。ただし、血栓化が起こらない可能性があることや、適応について脳動脈瘤の位置や大きさ、形状などに規定があるため、すべての症例に有効というものではありません。
脳ドック
また、MRAという検査では血管の写真を撮ります。くも膜下出血の原因になるような脳動脈瘤や、血管が細くなって詰まりそうになっていないかなどをチェックすることができます。
脳ドックの受診では、すべての脳卒中の兆候がわかるわけではありません。ただ、くも膜下出血の原因になる動脈瘤の有無や、重大な脳梗塞の原因になるような血管の狭窄・閉塞を見つけることができます。一度受診して異常がないということであれば、2~3年に一度のペースで受診いただければ良いと思います。異常が見つかった場合は、結果次第で定期的に受診をしてください。
また、異常がない方であっても、日ごろから血圧には気を遣ってください。血圧が高いと脳卒中になりやすいといわれていますので、高血圧の方は早めに受診し、生活習慣も含めて適切に対処することが重要です。
脳卒中を予防するには
- 手始めに 高血圧から 治しましょう
- 糖尿病 放っておいたら 悔い残る
- 不整脈 見つかり次第 すぐ受診
- 予防には たばこを止める 意志を持て
- アルコール 控えめは薬 過ぎれば毒
- 高すぎる コレステロールも 見逃すな
- お食事の 塩分・脂肪 控えめに
- 体力に 合った運動 続けよう
- 万病の 引き金になる 太りすぎ
- 脳卒中 起きたらすぐに 病院へ
「脳卒中予防十か条」
そして、特に気をつけなくてはいけないのが血圧で、高血圧が血管病の一番のリスクになることは明らかです。1日の中で血圧が高くなる朝や夕方に発症しやすいことからも、血圧管理の重要性がわかります。また、高血圧の方はそうでない方と比べて発症のリスクが約3倍以上といわれており、高血圧治療により血圧を10mmHg低下させることで、脳卒中の発症リスクが41%低下するとも報告されています。
一番大事なのは血圧の管理ですが、動脈硬化を引き起こす生活習慣病の管理、たとえば運動と食事も非常に大切です。散歩をするだけでも発症のリスクが下がるといわれていますし、食事は減塩食が良いでしょう。
あらゆる病気の予防にいえることですが、生活習慣改善のため、日ごろから健康的な生活を心がけることが大事なのです。
まとめ
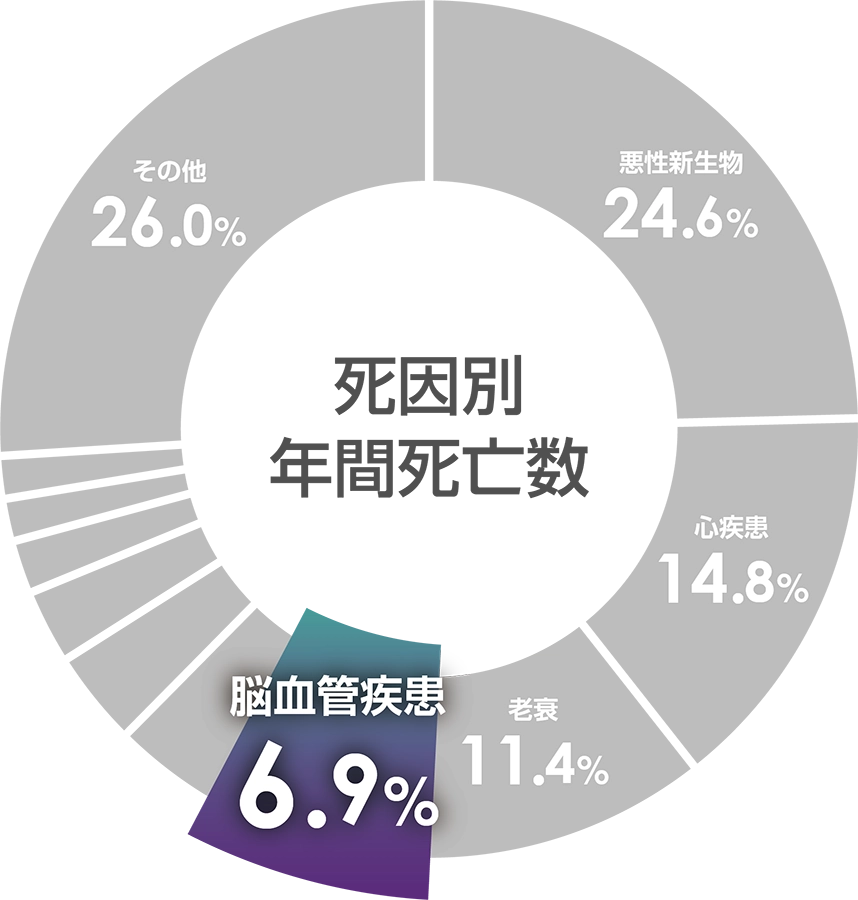
- 厚生労働省「人口動態統計(確定数)」(2022年)
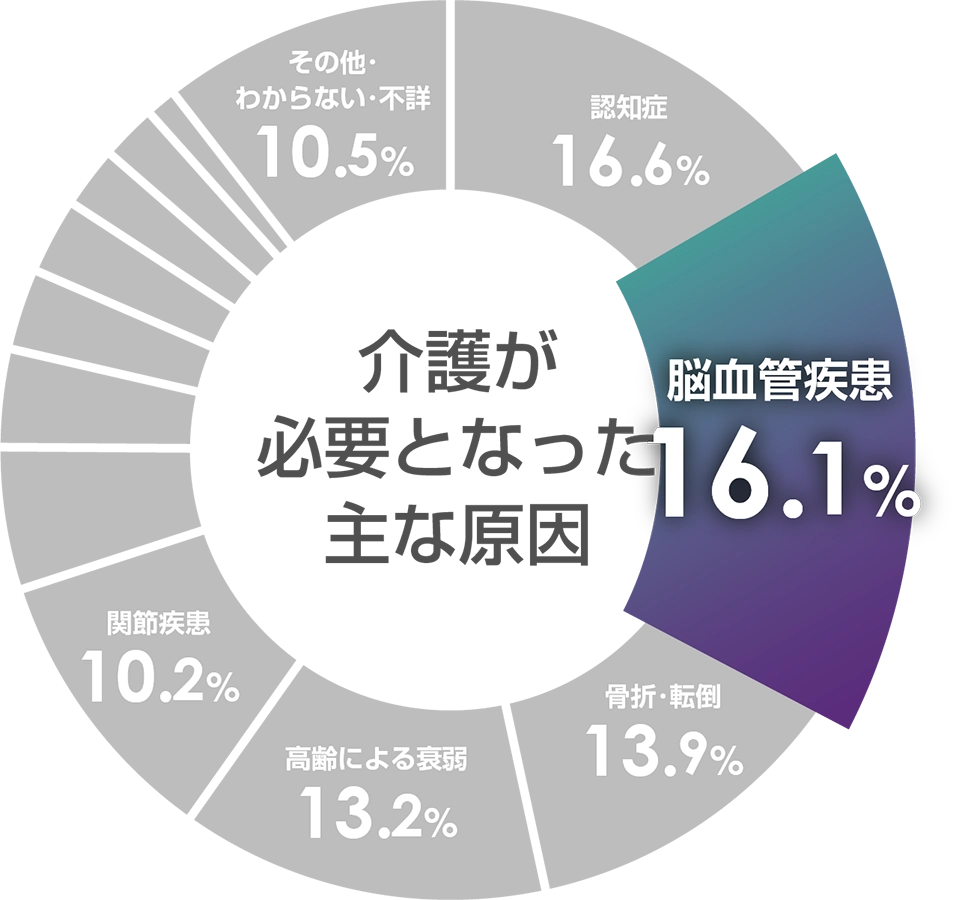
- 厚生労働省「国民生活基礎調査」(2022年)
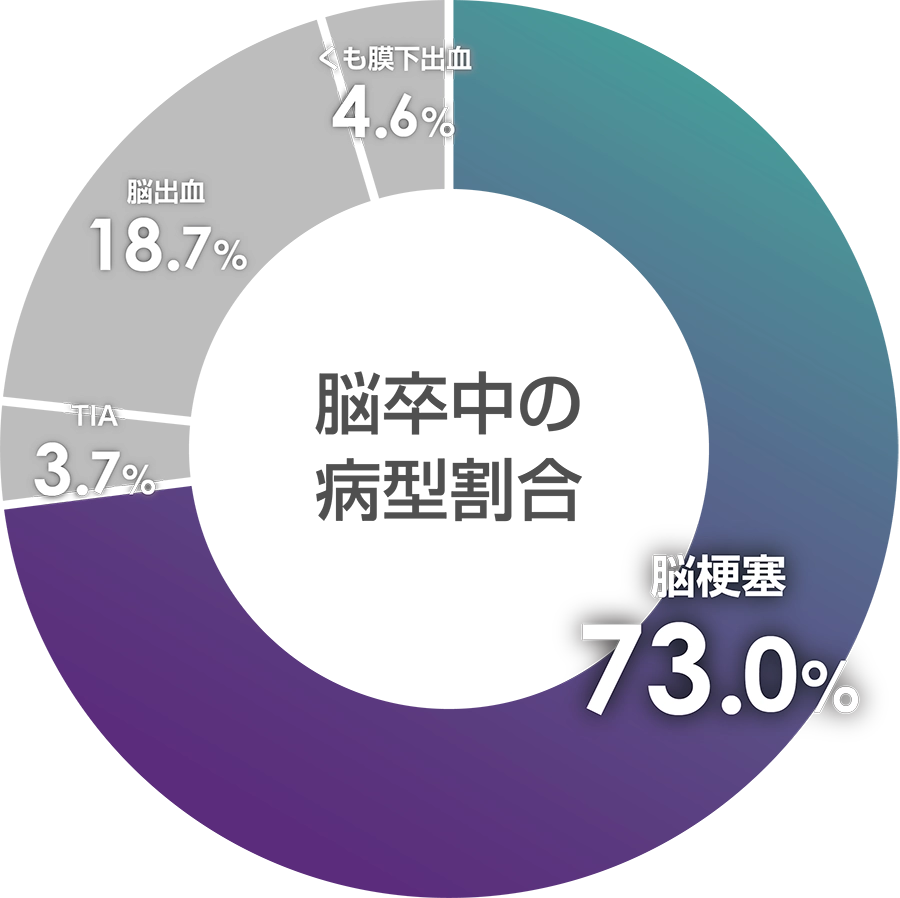
- 日本脳卒中データバンク「脳卒中レジストリを用いた我が国の脳卒中診療実態の把握」報告書(2023年)
- 日本脳卒中学会「脳卒中治療ガイドライン2021〔改訂2023〕」
コラム監修

脳神経外科副部長 / 脳卒中センター長
伊藤 圭佑
2006年、金沢大学卒業。筑波大学附属病院で初期研修後、川崎幸病院で後期研修。その後、横浜医療センター、新東京病院を経て、2016年より一宮西病院。
⇒プロフィールの詳細はこちら
- 脳卒中・脳血管障害について
- 脳梗塞の治療 ~血栓回収療法~
- 特集インタビュー「脳卒中に関する5つのポイント」
- 講座「脳卒中のお話~予防から治療まで~」
- 健康のつボ!「脳卒中について」